Abstracts Publicaciones 2021
Quiénes somos
Instrucciones a autores
Responsabilidad autoría
Contacto
Portal Revistas U. de Chile
Predictores de dolor anterior de rodilla en pacientes operados de artroplastia total de rodilla sin reemplazo patelar
Osteoarthrosis of the knee is one of the most important causes of disability around the world, being total knee arthroplasty (TKA) a cost-effective surgical procedure for treating its severe stage when all knee compartments are compromised. Despite the good functional results and good survival of the implants and of the patients, still, 15 to 20% of the patients are dissatisfied after surgery. One of the causes of dissatisfaction is persistent pain located in the anterior part of the knee, which leads to controversy over whether to perform the patellar replacement. Advantages and complications are described in both scenarios, and neither is superior to the other in pain and implant survival. In the case of TKA without patellar replacement, the position of the femoral component plays a crucial role in achieving normal patellar tracking. The current challenge is to determine those clinical and radiological variables that allow us to predict the absence of long-term anterior pain in patients who require TKA and who do not undergo patellar replacement.
Rev Hosp Clin Univ Chile 2022; 33: 211-25
Maximiliano Barahona V., Cristian Barrientos M., Macarena Barahona V., Mauricio Guzmán G., Marcela Ramírez P.
La gonartrosis es una de las causas más importantes de discapacidad alrededor del mundo, dado que altera varias dimensiones de la salud, incluyendo dolor, disminución de la movilidad y función, limitación laboral y de las actividades de la vida diaria, disminución de la calidad del sueño, estrés emocional, trastornos del ánimo y aislamiento social(1).
La primera línea del tratamiento es no quirúrgica e incluye educación, reducción de peso corporal y actividad física(2). Esto está incluido en el Programa de Garantías Explicitas de Salud (GES), el cual garantiza el tratamiento de los pacientes mayores de 55 años con gonartrosis leve a moderada(3); sin embargo, se ha visto que, en comparación con la artrosis de cadera, la satisfacción en respuesta al tratamiento conservador en pacientes con artrosis leve a moderada de rodilla es baja(4).
La artroplastia total de rodilla (ATR) es un procedimiento quirúrgico costo-efectivo para la gonartrosis tricompartimental severa(5). La incidencia de ATR ha ido aumentando desde el inicio de este siglo, alcanzando una incidencia mayor a la de artroplastia de cadera en distintos países desarrollados(6-9). El auge de esta cirugía es multifactorial, destacando el desarrollo tecnológico de los implantes, perfeccionamiento de la técnica, mayor número de cirujanos entrenados en el procedimiento, envejecimiento de la población y la mayor expectativa de salud de los pacientes(5,10). El rol de esta cirugía en la calidad de vida queda evidenciado en que el número de artroplastia por cada 100.000 habitantes es un indicador de salud utilizado por la Organización para la Cooperación y Desarrollo Económico (OCDE) para comparar la calidad de los sistemas de salud(11).
En Chile se observa un incremento sostenido en la incidencia de ATR. Mientras que en 2010 la tasa era de 6,41 por 100 mil habitantes, en 2019 se realizaron 28,23 por 100 mil habitantes(12); sin embargo, este incremento no ha sido suficiente. Actualmente ATR es la segunda cirugía con más lista de espera —superado solo por colecistectomía— y Chile ocupa el penúltimo lugar en incidencia de ATR entre los países pertenecientes a la OCDE. Dos son los principales factores para la diferencia señalada anteriormente: según el Banco Mundial, Chile solo tiene un 12% de su población sobre los 65 años, mientras que el promedio de la OCDE es de 16% y de Alemania es de 22%, por lo tanto, tienen mayor población en riesgo de necesitar una artroplastia total de rodilla. Además, la inequidad en acceso también juega un rol. En Chile, en la población sobre 60 años, se operan 2.5 prótesis de rodilla en pacientes afiliados a ISAPRE por cada 1 prótesis en pacientes pertenecientes a FONASA(12). Se suma a esto que la mediana de espera en el sistema público para acceder a esta cirugía es 2,19 años desde que son vistos por primera vez en el sistema terciario (por lo tanto, se debe sumar el tiempo de la derivación desde Atención Primaria), muy por encima del estándar OCDE que es menor a 1 año(13).
En el Hospital Clínico Universidad de Chile (HCUCH) la incidencia de ATR ha ido aumentando aceleradamente. En una revisión reciente se observa que en los últimos 15 años el número de esta cirugía se ha triplicado. De 44 procedimientos en 2004 a 155, en 2018. Por otra parte, se realizan el mismo número de ATR y de ATC(14).
A pesar de los buenos reportes de resultados funcionales y sobrevida de pacientes e implantes, se observa que existe un 15% de pacientes con insatisfacción en sus resultados y al compararlos con los resultados funcionales de la artroplastia de cadera, la rodilla presenta niveles de satisfacción inferiores(15,16).
CAUSAS DE INSATISFACCIÓN POSTERIOR A ATR
Entre los predictores preoperatorios de insatisfacción se encuentran los trastornos ansiosos o trastornos del ánimo y entre los postoperatorios, la rigidez y el dolor persistente tras la cirugía(17).
El dolor persistente post ATR es multifactorial y requiere una completa evaluación para determinar la causa de éste. El abordaje interdisciplinario es clave para el éxito. El manejo adecuado del dolor permitirá disminuir el sentido de urgencia del paciente y dará tiempo al equipo para investigar la causa del dolor. El pronóstico de una revisión de ATR sin diagnóstico de la causa es de alto riesgo para fracaso(18,19).
Si bien en toda ATR dolorosa se debe descartar infección periprotésica(20,21), hay que tener en cuenta que existen distintas causas, las cuales se pueden clasificar en (a) Extrarticular: patología en cadera o columna lumbar, claudicación vascular, dolor regional complejo; (b) Periarticular: insuficiencia de ligamentos colaterales o desbalance de partes blandas, fractura por estrés, pinzamiento tendón poplíteo, tendinopatía patelar o cuadricipital; (c) Intrarticular: aflojamiento aséptico, pinzamiento por componentes protésicos, perdida de rango articular, hemartrosis recurrente, malalineamiento coronal y disfunción del mecanismo extensor(18).
La disfunción del mecanismo extensor es una causa de dolor anterior luego de ATR, siendo descrita hasta en un 20% de los pacientes. Se define como aquel dolor que afecta a la parte anterior de la rodilla y que puede ser referido a la patela o profunda a ésta(22). Existen dos formas validadas para objetivar este síntoma: midiendo la presión o la carga que tolera el paciente al apoyar la parte anterior de la rodilla(23,24) y mediante la escala funcional de KUJALA validada en español para precisar dolor anterior(25,26). Determinar la causa es una tarea difícil, reportándose hasta un 15% de casos en los que la etiología no es precisa y, por tanto, se recomienda no realizar una revisión de la ATR sin diagnóstico(27).
REEMPLAZAR O MANTENER LA PATELA
Muchas veces la discusión se centra en si la etiología del dolor anterior es por reemplazar o no la patela en el procedimiento(28). Una reciente revisión sistemática de metaanálisis determinó que no existen diferencias funcionales en las actividades de la vida diaria ni en la percepción de dolor entre pacientes con o sin reemplazo patelar(29). El realizar el reemplazo de patela no está exento de problemas: menor stock óseo en caso de revisión, mayor riesgo de fractura de patela, dolor por asimetría en el corte patelar, aflojamiento del implante y disminución del offset patelar(29,30).
Por el contrario, el no reemplazar la patela podría estar asociado a dolor anterior por preservar una estructura que está afectada por la artrosis(28,29); sin embargo, en los pacientes operados de ATR sin reemplazo patelar que consultan por dolor anterior, se ha observado que, al agregar un reemplazo patelar, solo un 64% quedan satisfechos(31). Por otra parte, las complicaciones no son menores, reportándose un 2.2% de infección periprotésica y un 1.5% de incidencia de fractura de patela(31).
Ante esto, la discusión se debe enfocar en el correcto alineamiento coronal de la extremidad y en el correcto posicionamiento del componente femoral en el plano axial, para así lograr un correcto alineamiento y deslizamiento de la patela(32,33).
TÉCNICA QUIRÚRGICA
En la ATR se realizan tres osteotomías principales; dos, en el fémur y uno, en la tibia(34). El primer corte femoral se denomina en extensión y se realiza, usando como parámetros el eje anatómico y mecánico de la extremidad. La segunda osteotomía femoral se denomina en flexión, la cual no solo determina el espacio y balance de la articulación tibio femoral en esta posición, sino que es de gran relevancia para una buena orientación del componente femoral y la optimización del tracking patelar, disminuyendo la probabilidad de dolor anterior(35,36). Lamentablemente no existe un parámetro consistente, a diferencia del corte en extensión, para determinar la posición del componente femoral intraoperatorio(37,38).
Los puntos de referencia intraoperatorios para realizar el corte femoral en flexión son:
• aTEA: eje transepicondileo anatómico. Línea que une el ápex del epicóndilo medial con el epicóndilo lateral(39).
• sTEA: eje transepicondileo quirúrgico. Línea transversa a línea de Whiteside que pasa por el epicondilo lateral. Corresponde al eje de rotación del fémur distal en 90° de flexión(40).
• Línea de Whiteside: línea que une la parte más profunda del surco intercondíleo con el ápex de la escotadura en un corte axial del fémur. Es perpendicular al sTEA(41).
• PCL: línea que une la porción más distal de los cóndilos posteriores. En caso de prótesis se considera el borde posterior de la prótesis(40).
• TAL: línea anterior de la tróclea. Línea que une la porción más anterior de la cortical anterior de los cóndilos(38).
• ATA: ángulo que se forma entre TAL y aTEA. Valor esperado -9° (rotación interna)(35).
• PCA: ángulo que se forma entre aTEA y PCL. Valor normal 6° (rotación externa)(35,39).
EVALUACIÓN DEL POSICIONAMIENTO DEL COMPONENTE FEMORAL
La evaluación del posicionamiento del componente femoral posterior a la cirugía se realiza tradicionalmente con tomografía computada (TC)(42), midiendo el ángulo que se forma entre una línea que une los extremos más distales de la prótesis y una línea que une ambos epicóndilos, siendo el valor esperado entre 3° y 6° de rotación externa(43).
Realizar un TC tiene problemas de costo y radiación, por lo que solicitarlo de forma rutinaria como control post quirúrgico es cuestionable. Savin y cols.(44) describieron una proyección radiográfica que permite una buena correlación con TC para medir la orientación del componente femoral. Esta proyección se toma con el paciente en posición sentada con la rodilla flectada en 90° y con el rayo en 15° de orientación cefálica y en sentido posteroanterior (Figura 1).

Figura 1. Radiografía de rodilla izquierda con una proyección
posteroanterior con el rayo inclinado 15° a cefálico y el paciente
sentado con flexión de 90° de la rodilla. Se observa el ángulo
formado por una línea que une ambos epicóndilos y una línea
que une la porción más distal del componente femoral a nivel
del cóndilo lateral y medial. De acuerdo con esta proyección el
componente femoral presenta una rotación externa de 4.3°.
Otra forma de determinar el posicionamiento del componente es mediante una proyección axial a la patela. Si el centro de la patela está a menos de 3 mm del centro de la tróclea, se considera normal. Si la distancia aumenta entre 3-5 mm se considera una posición intermedia; mientras que más de 5 mm se considera lateralizada y sugiere una mala posición del componente femoral(35) (Figura 2).
Figura 2: Radiografía de rodilla izquierda en proyección axial a la
patela. El ancho de la tróclea mide 49mm, por lo tanto, el centro
de la tróclea está a 24.5mm. El centro de la patela se encuentra
a 24mm de la parte más alta de la tróclea medial, por lo que se
observa que la patela está centrada.
PERSPECTIVA
Dado que el dolor anterior de rodilla es una importante causa de insatisfacción en los pacientes post operados de ATR y que reemplazar o no la patela tiene similares resultados funcionales y de incidencia de dolor anterior(27,45), pareciera que la respuesta está en el entendimiento de las ventajas y desventajas de cada una de estas dos conductas, buscando maximizar los resultados de la técnica elegida. En el caso de ATR con reemplazo patelar se han planteado medidas radiológicas que relacionen los resultados imagenológicos con el dolor anterior, destacando el offset patelar, offset femoropatelar, grosor de la patela y el tilt patelar, siendo estos dos últimos asociados a dolor anterior(30,46). En el caso de ATR sin reemplazo patelar a los parámetros radiológicos mencionados anteriormente, se debe estudiar dirigidamente la orientación del componente femoral, no existiendo estudios que evalúen estos parámetros y su relación al dolor anterior. Por otra parte, el alineamiento en valgo de la extremidad aumenta la presión en el compartimiento lateral de la patela, siendo causa de dolor anterior en estos pacientes(47). El estudio simultáneo de estas características radiológicas: variables patelares, posición del componente femoral y alineamiento coronal de la extremidad, podría ayudar a comprender la etiología del dolor anterior de rodilla en pacientes sin reemplazo patelar.
En el HCUCH más del 90% de las ATR son sin reemplazo patelar, alcanzando resultados funcionales satisfactorios(48); sin embargo, no se ha realizado un estudio que evalúe dirigidamente la prevalencia de dolor anterior ni las causas de éste en nuestros pacientes. Nuestra hipótesis es que el dolor anterior de rodilla posterior a artroplastia total de rodilla primaria sin reemplazo patelar se debe principalmente al rango articular, índice de masa corporal, la orientación del componente femoral, tilt patelar, posición de la patela, el offset patelar y al alineamiento coronal de la extremidad.
Por lo expuesto, nuestro estudio considerará evaluar pacientes en nuestro Hospital, mediante una entrevista estructurada, examen físico y radiografías. En la entrevista se aplicarán tres encuestas funcionales: WOMAC en sus tres dimensiones: dolor, función y rigidez; Kujala para determinar la presencia de dolor anterior y Goodman para evaluar la satisfacción con su artroplastia. En el examen físico se medirá el rango articular pasivo y activo con goniómetro, medición del diámetro del muslo con y sin contracción del cuádriceps, test de Up and go, test de sentadilla, cantidad de fuerza que pueden generar al apoyar la rodilla en el suelo y medición del peso y talla corporal. El set radiográfico incluye una telerradiografía de extremidad inferior anteroposterior y lateral, radiografía de rodilla anteroposterior con carga, axial de rótula (ver Figura 2), lateral y la proyección descrita anteriormente para medir la rotación del componente femoral (ver Figura 1).
Las mediciones serán las siguientes:
• Eje mecánico coronal en telerradiografía proyección anteroposterior (Figura 3). Un ángulo positivo corresponde a alineamiento en varo y uno negativo en valgo.

Figura 3. Eje mecánico coronal de la extremidad inferior post
artroplastia de rodilla. Se observa un ángulo de 3°, indicando un
alineamiento en 3° de varo.
• Eje mecánico del componente femoral y tibial en telerradiografía proyección anteroposterior. En el fémur se medirá por convención el ángulo femoral lateral distal y en la tibia, el ángulo tibial proximal medial (Figura 4). En ambos casos se espera un valor igual a 90°. Un ángulo mayor en la tibia se considera un componente en valgo, mientras que uno menor, en varo. En el caso del fémur, un ángulo mayor a 90° se considera en varo; mientras que un ángulo menor a 90°, en valgo.
Figura 4. Eje mecánico del componente femoral y tibial en
telerradiografía proyección anteroposterior. Se observa un zoom
de la articulación. Las líneas en amarillo representan las líneas
que unen los centros articulares (cadera-rodilla y rodilla-tobillo).
El ángulo distal femoral lateral se forma con línea que une los
centros articulares cadera-rodilla y la línea que une la porción
más distal del componente femoral por medial y lateral. En este
caso un valor de 91.2°, es decir, varo. El ángulo medial proximal
de la tibia se forma con la línea que une los centros articulares
rodilla-tobillo y la línea que une el extremo más medial con el
extremo más lateral del componente tibial; en este caso, 88.8°.
• Eje anatómico y mecánico sagital del componente femoral en telerradiografía proyección lateral (Figura 5). El eje mecánico se mide entre una línea que une el centro articular de la cadera y la rodilla y una línea que une los dos extremos proximales del componente femoral. El eje anatómico se mide entre una línea que une dos puntos medios del ancho de la diáfisis y una línea que une los dos extremos proximales del componente femoral.
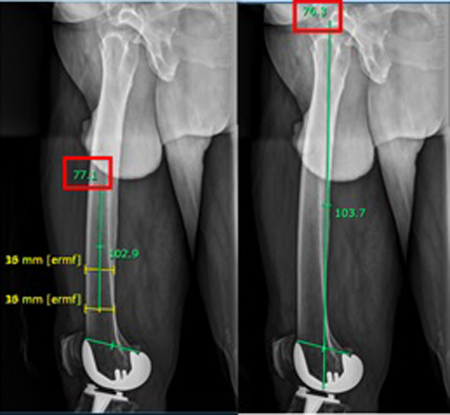
Figura 5. Eje anatómico y mecánico sagital del
componente femoral en telerradiografía proyección
lateral. En este caso, el eje anatómico corresponde a
77°; mientras que el eje mecánico corresponde a 76°.
• Eje anatómico y mecánico sagital del componente tibial en telerradiografía proyección lateral. El eje mecánico se mide entre una línea que une el centro articular de la rodilla y el tobillo y una línea que une la porción más anterior con la más posterior del componente tibial. El eje anatómico se mide entre una línea que une dos puntos medios del ancho de la diáfisis y una línea que une la porción más anterior con la más posterior del componente tibial. El eje anatómico es también conocido como tibial slope o pendiente tibial (Figura 6).
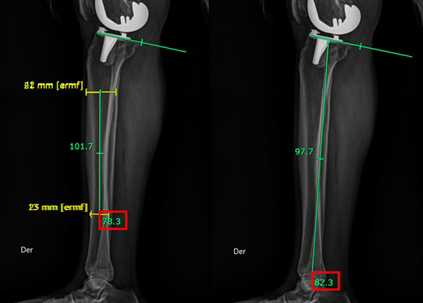
Figura 6. Eje anatómico y mecánico sagital del
componente tibial en telerradiografía proyección
lateral. En este caso, el eje anatómico corresponde a
78°; mientras que el eje mecánico corresponde a 82°.
• Rotación del componente femoral en radiografía de rodilla en proyección posteroanterior con 15° de inclinación del rayo y el paciente sentado con rodillas colgando y en 90° (Figura 1).
• Espacio tibio femoral medial y lateral en 90° de flexión en radiografía de rodilla en proyección posteroanterior con 15° de inclinación del rayo y el paciente sentado con rodillas colgando y en 90° (Figura 7). Corresponde a la distancia entre la porción más distal del componente femoral al platillo, tanto por el lado lateral como por el medial.
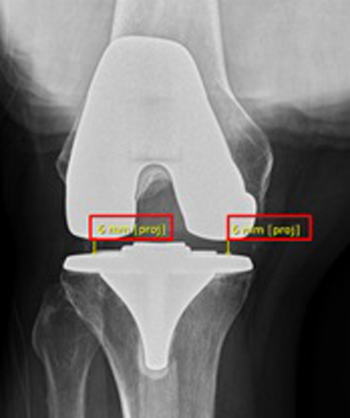
Figura 7. Espacio tibio femoral medial y lateral en 90° de flexión
en radiografía de rodilla en proyección posteroanterior con 15° de
inclinación del rayo y el paciente sentado con rodillas colgando y
en 90°. Corresponde a la distancia entre la porción más distal del
componente femoral al platillo, tanto por el lado lateral como por
el medial. En este caso el espacio es simétrico y de 6 milímetros.
• Angulo articular en radiografía de rodilla en proyección posteroanterior con 15° de inclinación del rayo y el paciente sentado con rodillas colgando y en 90° de flexión (Figura 8). Es el ángulo formado por una línea que une la porción más distal del componente femoral por medial y la porción más distal componente femoral por lateral y una línea que une el extremo más medial con el extremo más lateral del componente tibial. Un ángulo positivo determina una apertura lateral del ángulo, mientras que un ángulo negativo determina una apertura medial del ángulo.
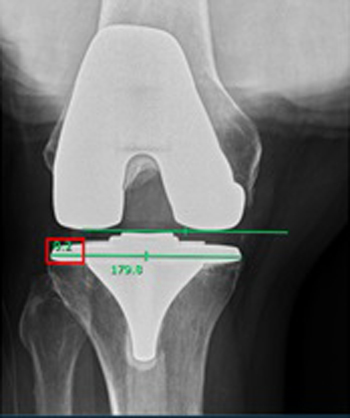
Figura 8. Ángulo articular en flexión de 90° de flexión en
radiografía de rodilla en proyección posteroanterior con 15° de
inclinación del rayo y el paciente sentado con rodillas colgando
y en 90°. Un ángulo positivo determina una apertura lateral del
ángulo; mientras que un ángulo negativo determina una apertura
medial del ángulo. En este caso, el ángulo mide 0.2°.
• Espacio tibio femoral medial y lateral en extensión en radiografía de rodilla anteroposterior (Figura 9). Corresponde a la distancia entre la porción más distal del componente femoral al platillo, tanto por el lado lateral como por el medial.
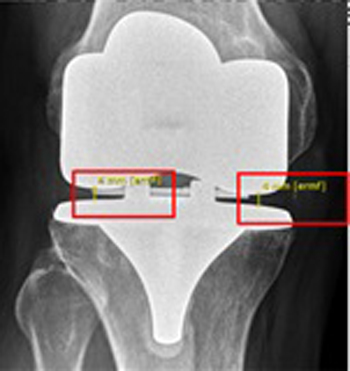
Figura 9. Espacio tibio femoral medial y lateral en extensión en
radiografía de rodilla anteroposterior (Figura 9). Corresponde a la
distancia entre la porción más distal del componente femoral al
platillo, tanto por el lado lateral como por el medial. En este caso el
espacio es simétrico con 4 milímetros en ambos compartimientos.
• Angulo articular en extensión en radiografía de rodilla en proyección anteroposterior (Figura 10). Es el ángulo formado por una línea que une la porción más distal del componente femoral por medial y la porción más distal componente femoral por lateral y una línea que une el extremo más medial con el extremo más lateral del componente tibial. Un ángulo positivo determina una apertura lateral del ángulo, mientras que un ángulo negativo determina una apertura medial del ángulo.
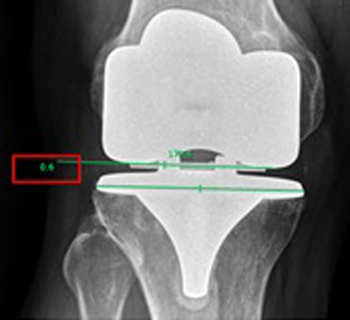
Figura 10. Ángulo articular en extensión en radiografía de rodilla
en proyección anteroposterior. Un ángulo positivo determina una
apertura lateral del ángulo, mientras que un ángulo negativo determina una apertura medial del ángulo. En este caso, corresponde a 0.6°.
• Eje anatómico del componente femoral y tibial en radiografía lateral de rodilla (Figura 11). Se mide de la misma forma que en la telerradiografía; sin embargo, se usa el tercio distal del fémur y el tercio proximal de la tibia.
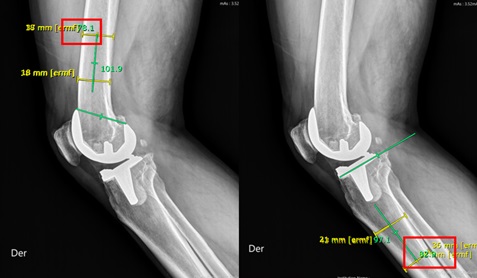
Figura 11. Eje anatómico del componente femoral
y tibial en radiografía lateral de rodilla. En este caso el eje
anatómico femoral es de 78° y de 82° en la tibia.
• Altura patelar en radiografía lateral de rodilla (Figura 12). Proporción entre la distancia entre la distancia que hay desde el extremo más distal de la porción articular de la patela y la parte más proximal de la zona anterior del componente tibial y la distancia entre el extremo proximal y distal de la superficie articular de la patela. Un índice mayor a 1 sugiere una patela alta; mientras que un índice menor a 1, una patela baja.
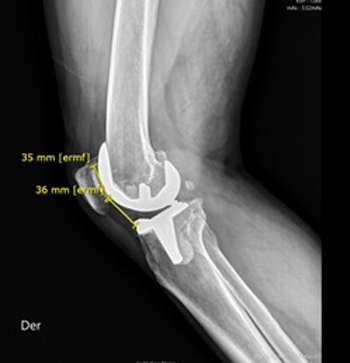
Figura 12. Altura patelar en radiografía lateral de rodilla.
Proporción entre la distancia que hay desde el extremo más distal
de la porción articular de la patela y la parte más proximal de la
zona anterior del componente tibial y la distancia entre el extremo
proximal y distal de la superficie articular de la patela. En este
caso, corresponde a 1.03 (36mm/35mm).
• Ubicación del centro de la patela respecto a la tróclea en proyección axial de patela (Figura 2).
• Tilt patelar en proyección axial de patela (Figura 13). Ángulo que se forma entre una línea que une los dos puntos más altos del componente femoral y una línea que une el extremo medial con el lateral de la patela.
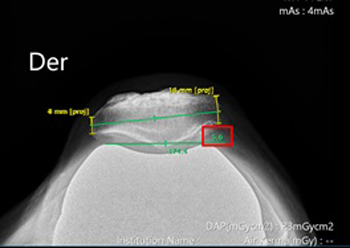
Figura 13. Tilt patelar en proyección axial de patela. Ángulo que
se forma entre una línea que une los dos puntos más altos del
componente femoral y una línea que une el extremo medial con el
lateral de la patela. En este caso, corresponde a 5.6°.
• Ángulo de apertura lateral de la patela en radiografía axial de patela (Figura 14). Ángulo que se forma entre una línea que une los extremos de la faceta lateral de la patela y una línea que une los dos puntos más altos del componente femoral.
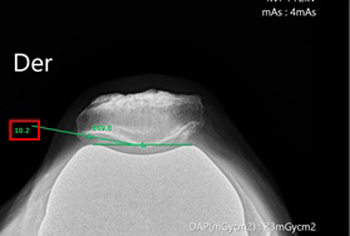
Figura 14. Ángulo de apertura lateral de la patela en radiografía
axial de patela. Ángulo que se forma entre una línea que une los
extremos de la faceta lateral de la patela y una línea que une los
dos puntos más altos del componente femoral. En este caso,
corresponde a 10.2°.
• Espacio patelofemoral en radiografía axial de patela (Figura 15). Distancia entre el vértice de la patela y el componente femoral.
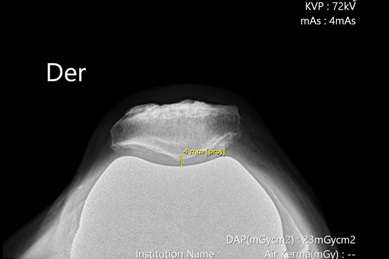
Figura 15. Espacio patelofemoral en radiografía axial de patela.
Corresponde a la distancia entre el vértice de la patela y el
componente femoral. En este caso corresponde a 4 milímetros.
• Lateralización de la patela en radiografía axial de patela (Figura 16). Primero se dibuja una línea perpendicular a una línea que une los dos puntos más altos del componente femoral, luego se mide la distancia desde esa línea al punto más lateral de la patela.
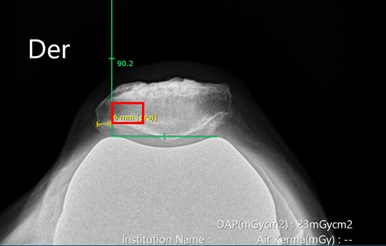
Figura 16. Lateralización de la patela en radiografía axial de
patela. Primero se dibuja una línea tangente a una línea que une
los dos puntos más altos del componente femoral, luego se mide
la distancia desde esa línea al punto más lateral de la patela. En
este caso, corresponde a 6 milímetros.
La cirugía asistida por robot asegura una mayor precisión y consistencia para obtener el alineamiento y balance óptimo planificado. De encontrarse una correlación significativa entre el alineamiento de la extremidad y el posicionamiento de los implantes con la disminución del dolor anterior de rodilla, conseguiremos tener un impacto inmediato en nuestros pacientes candidatos a prótesis total de rodilla, por cuanto próximamente llegará a nuestro Hospital un sistema de asistencia robótica, llamado ROSA, que tiene como principal objetivo asistir al cirujano durante el procedimiento quirúrgico de artroplastia de rodilla. Esta herramienta permite mejorar la precisión en la orientación y tamaño de los componentes, además de aumentar la precisión en el alineamiento de la extremidad intervenida, lo que nos permitirá ser más consistentes en lograr esos resultados radiológicos deseados y derivados del presente proyecto(49,50).
REFERENCIAS
1. Wilson R, Blakely T, Abbott JH. Radiographic knee osteoarthritis impacts multiple dimensions of health-related quality of life: data from the Osteoarthritis Initiative. Rheumatology 2018;57:891-9.
2. Hunter DJ, Bierma-zeinstra S. Seminar Osteoarthritis. 2019.
3. Chile. MdSd. Guía Clínica 2009 Tratamiento Médico en Personas de 55 años y más con Artrosis de Cadera y/o Rodilla, Leve o Moderada. 2009.
4. Ueda K, Sasaki N, Goren A, Calhoun SR, Shinjo K, Enomoto H et al. Treatment satisfaction with pharmaceutical interventions in Japanese adults with osteoarthritis and chronic knee pain: an analysis of a web-based survey. Clin Interv Aging 2018;13:2179.
5. Price AJ, Alvand A, Troelsen A, Katz JN, Hooper G, Gray A et al. Knee replacement. Lancet 2018;392:1672-82.
6. Kärrholm J, Mohaddes M, Odin D, Vinblad J, Rogmark C, Rolfson O. Swedish hip arthroplasty register annual report 2017.
7. Robertsson O, Lidgren L, Sundberg M, WDahl A. The Swedish knee arthroplasty register annual report 2017. 2017
8. Serra-Sutton V, Allepuz A, Espallargues M, Labek G, Pons JM. Arthroplasty registers: a review of international experiences. Int J Technol Assessment 2009;25:63-72.
9. Welfare NIfHa. Finnish Arthroplasty Register. 2019.
10. Evans JT, Walker RW, Evans JP, Blom AW, Sayers A, Whitehouse MR. How long does a knee replacement last? A systematic review and meta-analysis of case series and national registry reports with more than 15 years of follow-up. Lancet 2019;393:655-63.
11. OECD. Health at a glance 2017: OECD Indicators, OECD Publishing, Paris, 2017. Disponible en: https://bit.ly/3EtZYcX.
12. Barahona M, Barrientos C, Escobar Sr F, Diaz N, Palma Sr D, Barahona MA et al. Trends in Knee and Hip Arthroplasty in Chile Between 2004 and 2019. Cureus 2020;12.
13. Siciliani L, Moran V, Borowitz M. Measuring and comparing health care waiting times in OECD countries. Health Policy 2014;118:292-303.
14. Barahona M, Prieto JP, Ceron F, Catalán J, Infante C, Barrientos C. Evolución epidemiológica de la artroplastia de cadera y rodilla durante 17 años en pacientes con artrosis severa en un Hospital Chileno. Rev Chil Ort y Traumat 2021;62:e77-e83.
15. Kim TK, Chang CB, Kang YG, Kim SJ, Seong SC. Causes and predictors of patient’s dissatisfaction after uncomplicated total knee arthroplasty. J Arthroplasty 2009;24:263-71.
16. Tilbury C, Haanstra T, Leichtenberg C, Verdegaal S, Ostelo R, de Vet H. Unfulfilled expectations after total hip and knee arthroplasty surgery: there is a need for better preoperative patient information and education. J Arthroplasty 2016;31:2139-45.
17. Kahlenberg CA, Nwachukwu BU, McLawhorn AS, Cross MB, Cornell CN, Padgett DE. Patient satisfaction after total knee replacement: a systematic review. HSS Journal 2018;14:192-201.
18. Dennis DA. Evaluation of painful total knee arthroplasty. J Arthroplasty 2004;19:35-40.
19. Gunaratne R, Pratt DN, Banda J, Fick DP, Khan RJ, Robertson BW. Patient dissatisfaction following total knee arthroplasty: a systematic review of the literature. J Arthroplasty 2017;32:3854-60.
20. Barrientos C, Barahona M, Olivares R. Managing an acute and chronic periprosthetic infection. Case reports in orthopedics. Case Rep Orthop 2017;2017:6732318.
21. Kuzyk PR, Dhotar HS, Sternheim A, Gross AE, Safir O, Backstein D. Two-stage revision arthroplasty for management of chronic periprosthetic hip and knee infection: techniques, controversies, and outcomes. J Am Acad Orthop Sur 2014;22:153-64.
22. Petersen W, Rembitzki IV, Brüggemann G-P, Ellermann A, Best R, Gösele-Koppenburg A, et al. Anterior knee pain after total knee arthroplasty: a narrative review. Int Orthop 2014;38:319-28.
23. Hinarejos P, Goicoechea N, Gidi M, Leal- Blanquet J, Torres-Claramunt R, Sánchez- Soler J, et al. Pressure algometry is a suitable tool to assess anterior knee pain in osteoarthritic patients. Eur J Orthop Surg Traumatol 2019;29:1089-93.
24. Pelfort X, Torres Claramunt R, Sánchez Soler J, Hinarejos Gómez PA, Leal Blanquet J, Valverde D et al. Pressure algometry is a useful tool to quantify pain in the medial part of the knee: An intra-and inter-reliability study in healthy subjects. Orthop Traumatol Surg Res 2015 Sep;101:559-63.
25. Gil-Gámez J, Pecos-Martín D, Kujala UM, Martínez-Merinero P, Montañez-Aguilera FJ, Romero-Franco N, et al. Validation and cultural adaptation of “Kujala Score” in Spanish. Knee Surg Sport Tr A 2016;24:2845-53.
26. Kujala UM, Jaakkola LH, Koskinen SK, Taimela S, Hurme M, Nelimarkka O. Scoring of patellofemoral disorders. J Arthroscopic Related Surgery 1993;9:159-63.
27. McConaghy K, Derr T, Molloy RM, Klika AK, Kurtz S, Piuzzi NS. Patellar management during total knee arthroplasty: a review. EFORT Open Reviews 2021;6:861-71.
28. Teel AJ, Esposito JG, Lanting BA, Howard JL, Schemitsch EH. Patellar resurfacing in primary total knee arthroplasty: a metaanalysis of randomized controlled trials. J Arthroplasty 2019;34:3124-32.
29. Grassi A, Compagnoni R, Ferrua P, Zaffagnini S, Berruto M, Samuelsson K et al. Patellar resurfacing versus patellar retention in primary total knee arthroplasty: a systematic review of overlapping meta-analyses. Knee Surg Sport Tr A 2018;26:3206-18.
30. Matz J, Howard JL, Morden DJ, MacDonald SJ, Teeter MG, Lanting BA. Do changes in patellofemoral joint offset lead to adverse outcomes in total knee arthroplasty with patellar resurfacing? A radiographic review. J Arthroplasty 2017;32:783-7.e1.
31. Putman S, Boureau F, Girard J, Migaud H, Pasquier G. Patellar complications after total knee arthroplasty. Orthop Traumatol Sur 2019;105:S43-S51.
32. Matz J, Lanting BA, Howard JL. Understanding the patellofemoral joint in total knee arthroplasty. Can J Surg 2019;62:57.
33. Kessler O, Patil S, Colwell Jr CW, D’Lima DD. The effect of femoral component malrotation on patellar biomechanics. J Biomechanics 2008;41:3332-9.
34. Sheth NP, Husain A, Nelson CL. Surgical techniques for total knee arthroplasty: measured resection, gap balancing, and hybrid. J Am Acad Orthop Sur 2017;25:499-508.
35. Abadie P, Galaud B, Michaut M, Fallet L, Boisrenoult P, Beaufils P. Distal femur rotational alignment and patellar subluxation: a CT scan in vivo assessment. Orthop Traumatol Sur 2009;95:267-71.
36. Keshmiri A, Maderbacher G, Baier C, Sendtner E, Schaumburger J, Zeman F, et al. The influence of component alignment on patellar kinematics in total knee arthroplasty: an in vivo study using a navigation system. Acta Orthopaedica 2015;86:444-50.
37. Yan C, Yau W, Ng T, Lie W, Chiu K, Tang W. Inter-and intra-observer errors in identifying the transepicondylar axis and Whiteside’s line. J Orthopaedic Surg 2008;16:316-20.
38. Ji H-M, San Jin D, Han J, Choo H-S, Won Y-Y. Comparison of alternate references for femoral rotation in female patients undergoing total knee arthroplasty. Knee Surg Sport Tr A 2016;24:2402-6.
39. Mantas JP, Bloebaum RD, Skedros JG, Hofmann AA. Implications of reference axes used for rotational alignment of the femoral component in primary and revision knee arthroplasty. J Arthroplasty 1992;7:531-5.
40. Victor J. Rotational alignment of the distal femur: a literature review. Orthop Traumatol Sur 2009;95:365-72.
41. Arima J, Whiteside LA, McCarthy DS, White SE. Femoral rotational alignment, based on the anteroposterior axis, in total knee arthroplasty in a valgus knee. A technical note. JBJS 1995;77:1331-4.
42. De Valk EJ, Noorduyn JC, Mutsaerts EL. How to assess femoral and tibial component rotation after total knee arthroplasty with computed tomography: a systematic review. Knee Surg Sport Tr A 2016;24:3517-28.
43. Victor J. Rotational alignment of the distal femur: a literature review. Orthop Traumatol Surg 2009;95:365-72.
44. Savin L, Botez P, Mihailescu D, Predescu V, Grierosu C. Pre-operative radiological measurement of femoral rotation for prosthetic positioning in total knee arthroplasty. Int Orthop 2016;40:1855-60.
45. Ha C, Wang B, Li W, Sun K, Wang D, Li Q. Resurfacing versus not-resurfacing the patella in one-stage bilateral total knee arthroplasty: a prospective randomized clinical trial. Int Orthop 2019;43:2519-27.
46. Kim JH, Yoo B-W, Kim C-W. Influence of the rotational alignment of the femoral and patellar components on patellar tilt in total knee arthroplasty. Knee Surgery Related Research 2015;27:163.
47. Worlicek M, Moser B, Maderbacher G, Zentner R, Zeman F, Grifka J, et al. The influence of varus and valgus deviation on patellar kinematics in healthy knees: An exploratory cadaver study. Knee 2017;24:711-7.
48. Hinzpeter J, Barahona M, Aliste J, Barrientos C, Zamorano A, Palet M, et al. Gonyautoxins 2/3 local periarticular injection for pain management after total knee arthroplasty: a double-blind, randomized study. J Knee Surg 2021.
49. Chin BZ, Tan SSH, Chua KCX, Budiono GR, Syn NL-X, O’Neill GK. Robot-assisted versus conventional total and unicompartmental knee arthroplasty: a meta-analysis of radiological and functional outcomes. J Knee Surg 2020.
50. Batailler C, White N, Ranaldi FM, Neyret P, Servien E, Lustig S. Improved implant position and lower revision rate with roboticassisted unicompartmental knee arthroplasty. Knee Surg Sport Tr A 2019;27:1232-40.
Correspondencia:
 Dr. Maximiliano Barahona Vásquez
Dr. Maximiliano Barahona Vásquez
 Depto. Ortopedia y Traumatología, Hospital Clínico Universidad de Chile
Depto. Ortopedia y Traumatología, Hospital Clínico Universidad de Chile
 [email protected]
[email protected]
 569 9979 1493
569 9979 1493