Abstracts Publicaciones 2021
Quiénes somos
Instrucciones a autores
Responsabilidad autoría
Contacto
Portal Revistas U. de Chile
Virus Zika. Epidemiología, manifestaciones clínicas y prevención
Zika virus is an arbovirus that was first discovered in Africa in 1947. Until some time ago, it was an unnoticed emergent virus, due to its low epidemiological impact and its mild flu-like symptoms. However, from 2007 on, Zika virus started to propagate throughout the world and was first locally transmitted in America in 2015. Since then, autochthonous cases of Zika infection have been reported on 33 countries of the Americas. The most relevant impact of the Zika virus outspread is its supposed link to the increase in birth defects and microcephaly in newborns in regions with high Zika virus infection incidence during the past two years. Therefore, the World Health Organization declared Zika virus a public health emergency of international concern. This review describes Zika virus epidemiology, transmission mechanisms and pathogeny, such as its clinical presentation, adverse fetal outcomes, diagnosis, treatment and current recommendations for transmission prevention.
Rev Hosp Clin Univ Chile 2015; 26(4): 277-84
Sofía Pacheco E., Mackarenna Norambuena G., Roberto Olivares C., Mario Luppi N., Pablo Gaete G.
El virus Zika pertenece al género flavivirus (familia Flaviviridae), relacionado con el dengue, chikungunya y virus productor de la fiebre amarilla. Las partículas virales del Zika son pequeñas, de 40 nm de diámetro, con envoltura. Su material genético corresponde a RNA monocatenario que codifica una poliproteína que se escinde en tres proteínas estructurales y siete no estructurales(1).
Se aisló por primera vez en 1947 de un mono rhesus del bosque Zika, Uganda(2). Un año después se aisló del mosquito Aedes africanus(3). El 2006 se secuenció su genoma(4) y en 2012 se descubrió la existencia de dos linajes principales: africano y asiático(5).
EPIDEMIOLOGÍA
En 1953 se describió por primera vez una enfermedad humana atribuible a infección por virus Zika durante una epidemia de ictericia en Nigeria(6). Posteriormente se mantuvo inadvertido hasta que en 2007 se reportó un brote en la isla Yap (Micronesia). Este brote representa la salida del virus de África y Asia(7). Posteriormente se documentaron brotes subsecuentes en islas del Pacífico y en mayo 278 Revista Hospital Clínico Universidad de Chile de 2015 la OMS reportó la primera transmisión local de virus Zika en América(8). Desde entonces la OPS ha reportado infecciones localmente transmitidas en 33 países del continente americano(9).
El virus Zika es transmitido por la picadura de los mosquitos de la especie Aedes, principalmente por Aedes aegypti y en menor medida, por Aedes albopictus. Ambos mosquitos se encuentran en gran parte de América y son también vectores de transmisión del dengue y chikungunya(10). En Chile tras el brote de fiebre amarilla de 1912, se realizó una extensa campaña de eliminación del Aedes aegypti, logrando la erradicación de casos autóctonos de virus transmitidos por este vector(11). Desde entonces sólo se había observado el vector en Isla de Pascua, hasta su reaparición en Arica en enero de 2016. Hasta el momento, en Chile no se han documentado casos autóctonos de transmisión vectorial. En marzo de 2016, el MINSAL informó que se había confirmado el primer caso de transmisión sexual de virus Zika en Chile en una mujer cuya pareja habría contraído la infección durante un viaje a Haití(9).
TRANSMISIÓN DEL VIRUS
Transmisión vectorial
La forma de transmisión más documentada es la vectorial. Los primates, incluyendo los humanos, son el principal reservorio de virus Zika. En África existe un ciclo de transmisión selvática entre primates no humanos y las especies de mosquitos Aedes que habitan los bosques. En los entornos urbanos, el virus Zika tiene un ciclo de transmisión humano-mosquito-humano(3).
Los mosquitos de la especie Aedes tienen un ciclo vital complejo que se desarrolla en dos ambientes. Los huevos, larvas y pupas se desarrollan en superficies acuáticas o paredes húmedas de contenedores de agua y se alimentan de materia orgánica particulada. El mosquito adulto vive en ambiente terrestre y se alimenta de sangre de primates, principalmente durante el día, pero también puede hacerlo de noche. El mosquito se infecta al alimentarse de una persona que cursa con infección or virus Zika y transmite el virus al picar a otra persona sana.
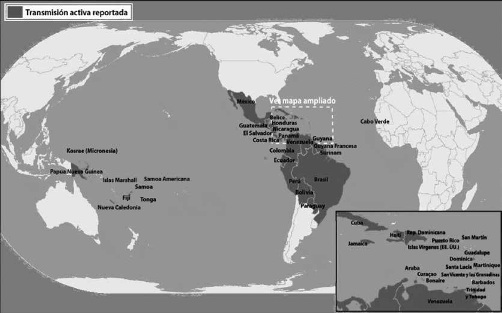
Figura 1. Países con transmisión activa reportada al 12 de mayo de 2016. Fuente: Center for disease control and prevention (CDC).
Transmisión no vectorial
El virus Zika también puede ser transmitido por vía sexual, desde un hombre infectado a su pareja(3). En 2008 se reportó el primer caso de transmisión sexual en Estados Unidos. En febrero de 2016 se publicó el primer reporte de transmisión sexual durante el brote actual, con tres casos de hombres sintomáticos que transmitieron el virus a sus parejas mediante relaciones sexuales no protegidas. No se ha reportado transmisión de personas asintomáticas ni de mujeres infectadas a sus parejas(12). Los factores de riesgo y la duración del riesgo de transmisión sexual no han sido determinados aún. Hasta ahora se ha identificado RNA viral hasta 62 días después del inicio de los síntomas(3).
Se ha documentado en forma extensa la transmisión vertical de virus Zika. Ésta reviste la mayor importancia, pues se sospecha que se asocia a malformaciones congénitas, entre ellas microcefalia. La frecuencia y los factores de riesgo de transmisión son desconocidos. Se ha identificado RNA del virus en líquido amniótico de madres cuyos fetos tienen anormalidades cerebrales detectadas por ecografía(3).
Se han detectado 2 casos de transmisión periparto, en los cuales se detectó RNA viral en ambos neonatos(2). Uno de ellos presentó rash leve y trombocitopenia y el otro fue asintomático.
No se ha reportado transmisión del virus por medio de transfusiones sanguíneas. En laboratorios se han detectado 2 personas infectadas.
No se ha documentado la transmisión por leche materna; sin embargo, en marzo 2016 se reportó el caso de una puérpera con infección por virus Zika sintomática y confirmada por PCR, cuya leche materna contenía altos títulos de partículas virales(13).
Recientemente se ha aislado virus Zika de la saliva de un paciente, durante la infección aguda (sexto día posterior a la aparición de los síntomas) y se observó que la diseminación del virus se prolonga hasta por 29 días(14).
En estudios realizados a pacientes portadores de la enfermedad, se obtuvo mayor frecuencia del virus en la saliva que en la sangre(15). Esta muestra permitió aumentar la tasa de detección de la enfermedad hasta en un 20% más, lo cual indica que las concentraciones de carga viral son más altas.
PATOGENIA
La patogenia de la enfermedad por virus Zika es poco conocida, pero se ha descrito que tiene un fuerte tropismo cutáneo. Los componentes celulares del sistema inmune cutáneo son permisivos frente a la infección por Zika, por lo que jugarían un rol en la entrada de éste al organismo(16).
La entrada del virus Zika a la célula hospedera está principalmente mediada por la proteína E, presente en la envoltura viral, que se une a receptores específicos y permite la fijación y fusión de la partícula viral a la célula del huésped. Mediante el proceso de endocitosis, el virión entra en el citoplasma de las células(17). Las proteínas no estructurales se unen al retículo endoplásmico, donde forman un complejo que permite la replicación del RNA viral. La replicación se produce principalmente en el citoplasma; sin embargo, se ha detectado RNA viral en el núcleo de la célula.
Posteriormente las células se someten a un proceso de apoptosis y autofagia, produciendo la liberación de partículas de virus, el cual llega al sistema linfático y a la sangre desde donde el virus se disemina, produciendo las manifestaciones clínicas. Se cree que el virus podría tener tropismo neuronal y de otros órganos, pues se ha encontrado RNA viral en el cerebro así como en hígado, riñón, corazón y bazo(18).
La replicación viral desencadena una respuesta inmune antiviral innata con producción de interferón de tipo 1. El resultado de la infección está dado por la competencia entre la replicación viral y la respuesta inmune del hospedero.
ASPECTOS CLÍNICOS
Síntomas generales
Los síntomas y signos de la infección por virus Zika se presentan generalmente 3-12 días después de la picadura del mosquito vector y se resuelven dentro de 2-7 días(19). Se estima que el 80% de los pacientes son asintomáticos u oligosintomáticos(2).
Los síntomas comunes son rash macular o papular presente en el 90% pacientes, fiebre (65%), artritis o artralgia (65%), conjuntivitis no purulenta
(55%), mialgias (48%), cefalea (45%), dolor retroorbitario (39%), edema (19%) y vómitos (10%). Otros síntomas asociados a la infección aguda son hematospermia, edema de manos y tobillos y hemorragia subcutánea(3,20). La enfermedad suele ser leve y dura hasta 1 semana.
Complicaciones neurológicas
Existe una gran asociación (odds ratio >34) entre el síndrome de Guillain-Barré e infección previa de virus Zika. Complicaciones por la infección del virus Zika como meningoencefalitis o mielitis aguda han sido reportados(3).
Resultados fetales adversos
Desde septiembre de 2015 investigadores en Brasil han observado un aumento de la incidencia de recién nacidos con sospecha de microcefalia en las áreas afectadas por el virus Zika, lo que ha llevado a la hipótesis de que éste sería causante de microcefalia y malformaciones congénitas(1); sin embargo, este incremento se podría deber a sobrediagnóstico y a un aumento de notificación por parte del personal de salud.
En un estudio retrospectivo(1) se estudiaron 1.118 casos de sospecha de microcefalia según las guías de diagnóstico de microcefalia de la OMS de marzo 2016 y se encontró que las localidades con mayor incidencia de virus Zika tenían mayores cifras de microcefalia por recién nacido (p= 0,005). En general, los casos sospechosos de microcefalia se asociaron con la incidencia de Zika en la localidad correspondiente durante la semana 17 de embarazo y la semana 14, para los casos sospechosos de microcefalia grave.
En marzo de 2016 se reportaron resultados preliminares de un estudio prospectivo de una cohorte de 88 mujeres embarazadas que consultaron por rash. El 82% de ellas resultó positiva para infección por virus Zika. En el grupo de mujeres infectadas por virus Zika se reportaron 2 pérdidas y 29% de malformaciones fetales detectadas por ecografía, mientras que en el grupo sin infección no se han reportado resultado fetales adversos(21).
Se ha demostrado la presencia de virus Zika en tejidos cerebrales y placentarios de recién nacidos, abortos espontáneos y electivos, mediante RTPCR y microscopía electrónica(22,23).
En neonatos nacidos luego de un brote de Zika, se encontraron a nivel ocular manchas de pigmento macular, pérdida del reflejo foveal y atrofia coriorretinal con predilección por el área macular, así como anormalidades en el disco óptico(2).
Estos resultados apoyan la existencia de una relación entre infección por virus Zika en embarazadas y malformaciones congénitas, pero no demuestran causalidad. Un trabajo reciente demuestra que el virus Zika infecta de manera eficiente células progenitoras neurales humanas cultivadas in vitro, aumenta la muerte celular y altera el ciclo celular, lo que lleva a restricción del crecimiento tisular(24). Otro estudio muestra que al inyectar virus Zika intraperitoneal a ratonas embarazadas, el virus atraviesa la barrera placentaria e infecta las células gliales radiales que cumplen la función de progenitor neural primario, reduciendo su capacidad proliferativa. Esto se traduce en un defecto en el desarrollo cerebral fetal del ratón(25).
Un estudio publicado recientemente utiliza los criterios de Shepard para evaluar la asociación entre la infección por virus Zika y microcefalia u otras anomalías cerebrales. Según este estudio, se cumplen 3 de los 7 criterios, específicamente el 1, 3 y 4 lo que se considera suficiente para identificar a este agente como teratógeno(26).
Actualmente no existe evidencia de defectos neonatales en los recién nacidos concebidos después de la eliminación del virus de la sangre o el semen(17).
DIAGNÓSTICO
La infección por virus Zika puede sospecharse a partir de una clínica compatible asociada al antecedente epidemiológico de exposición, ya sea por viaje a zonas donde existe transmisión vectorial o por contacto sexual con pareja masculina con infección probable o confirmada.
Exámenes de laboratorio general son inespecíficos y podrían revelar leucocitos normales o leucopenia, trombocitopenia, alteración enzimas hepáticas (aumento de GOT y GGT) aumento LDH y PCR(16).
Debido a que la viremia por virus Zika es fugaz, las técnicas de laboratorio directas son útiles cuando el paciente se presenta durante los primeros días tras el inicio de la sintomatología (hasta 5-7 días). La viremia es detectable por realización de una reacción en cadena de polimerasa con transcriptasa reversa (RT-PCR) en el suero entre 3 y 5 días tras el inicio de los síntomas. Se puede detectar RNA viral en orina hasta 7 días tras el inicio del cuadro(18); sin embargo, RT-PCR no ayuda a confirmar el diagnóstico en niños(2). La ausencia de detección del virus no excluye la infección sobre todo cuando el diagnóstico es tardío.
Después de 7 días de enfermedad se puede hacer el diagnóstico mediante serología. La inmunoglobulina M (IgM) específica para el virus y los anticuerpos neutralizantes son detectables después de 7 días de la enfermedad, pero no son específicos y puede haber reacción cruzada con el virus del dengue y el virus de la fiebre amarilla(19).
TRATAMIENTO
El tratamiento es principalmente sintomático y de soporte. No hay antivirales disponibles contra el virus. Las bases del tratamiento son reposo, antipiréticos, mantención de la nutrición e hidratación del paciente, así como observar síntomas de coagulopatía y disfunción multiorgánica(17).
Los antihistamínicos pueden ser usados para el tratamiento de las manifestaciones cutáneas. El uso de AINES y aspirina debe ser evaluado, ya que existe riesgo de complicaciones hemorrágicas por potencial reacción cruzada de virus Zika con dengue.
Es de vital importancia que toda mujer embarazada con una prueba de laboratorio positiva para el virus Zika (en suero o líquido amniótico), sea derivada de manera urgente a un centro que cuente con especialistas en alto riesgo obstétrico y neonatal, además de especialistas en enfermedades infecciosas. Se debe hacer ecografías seriadas para seguir el crecimiento del feto y monitorizar posibles malformaciones fetales, dado el riesgo potencial de microcefalia(19).
PREVENCIÓN
La Organización Panamericana de la Salud (OPS) recomienda actuar en dos niveles: reducción de la población de mosquitos y protección personal(17).
La principal medida para la reducción de la población de mosquitos es la eliminación de sus criaderos potenciales, es decir, acumulaciones de agua. Se debe eliminar cualquier objeto que pueda producir acumulación no deseada de agua y asegurar el cierre hermético o el recambio frecuente del agua almacenada con fines domésticos. El control de vectores con productos químicos es controvertido, pues contienen compuestos que podrían ser tóxicos para los animales.
Como medidas de protección personal, se sugiere que las personas que visiten o vivan en zonas susceptibles deben tomar precauciones para evitar las picaduras de mosquitos, como usar ropa adecuada, permanecer en lugares con aire acondicionado o mosquiteros, utilizar repelentes aprobados por la Agencia de Protección Ambiental (EPA)(27,28).
Como se mencionó anteriormente, el virus Zika puede ser transmitido por vía sexual a través del semen. Por lo tanto, para prevenir la propagación por este medio, se recomienda el uso de preservativos en cada relación sexual; sin embargo, la única manera de no contraer el virus Zika por esta vía es mediante la abstinencia(14,29).
Por último, a pesar de que se ha aislado RNA viral en leche materna, no hay hasta la fecha ninguna restricción en la lactancia materna para prevención de la transmisión de virus(17).
Hasta el moento, no se encuentra disponible una vacuna para la prevención del virus Zika. Sin embargo, tras el brote reciente y la fuerte sospecha de una relación de causalidad entre el Zika y malformaciones congénitas, se ha comenzado a trabajar en ella. Existen vacunas para tres flavivirus (fiebre amarilla, encefalitis japonesa y encefalitis transmitida por garrapatas), cuyo proceso de elaboración podría prestar las bases para el desarrollo de una vacuna contra el Zika. Actualmente, hay 23 grupos de diferentes países trabajando en la creación de una vacuna y se espera que se encuentre disponible a fines del presente año(30).
REFERENCIAS
1. Faria N, Azevedo R, Kraemer M, Souza R, Cunha M, Hill S et al. Zika virus in the Americas: early epidemiological and genetic findings. Science 2016;352:345-9.
2. De Paula Freitas B, de Oliveira Dias J, Prazeres J, Almeida Sacramento G, Icksang A, Maia M et al. Ocular findings in infants with microcephaly, associated with presumed zika virus congenital infection in Salvador, Brazil. JAMA Ophtalmol 2016;134:529-35.
3. Petersen L, Jamieson D, Powers A, Honein M. Zika virus. N Engl J Med 2016;374:1552- 63.
4. Kuno G, Chang GJ. Full-length sequencing and genomic characterization of Bagaza, Kedougou, and Zika viruses. Arch Virol 2007;152:687-96.
5. Haddow A, Schuh A, Yasuda C, Kasper M, Heang V, Huy R et al. Genetic characterization of Zika virus strains: geographic expansion of the Asian lineage. PLoSNegl Trop Dis 2012;6:1-6.
6. MacNamara FN. Zika virus: a report on three cases of human infection during an epidemic of jaundice in Nigeria. Trans R Soc Trop Med Hyg 1954;48:139-45.
7. Duffy M, Chen TH, Hancock WT, Powers A, Kool J, Lanciotti R et al. Zika virus outbreak on Yap Island, Federated States of Micronesia. N Engl J Med 2009; 360:2536-43.
8. Zanluca C, de Melo VC, Mosimann AL, Dos Santos GI, Dos Santos CN, Luz K. First report of autochthonous transmission of Zika virus in Brazil. MemInst Oswaldo Cruz 2015;110:569–72.
9. Organización Panamericana de la Salud / Organización Mundial de la Salud. Actualización Epidemiológica, 31 de marzo de 2016, Washington, D.C. OPS/OMS.
10. Hennessey M, Fischer M, Staples JE. Zika virus spreads to new areas — Region of the Americas, May 2015–January 2016. MMWR Morb Mortal WklyRep 2016;65:55-8.
11. Abarca K, Dabanch J, González C, Maggi L, Olivares R, Perret C et al. Fiebreamarilla Rev Chil Infect 2001;18:64-8.
12. Oster AM, Russell K, Stryker JE, Friedman A, Kachur R, Petersen E et al. Update: interim guidance for prevention of sexual transmission of Zika virus — United States, 2016. MMWR Morb Mortal Wkly Rep 2016;65:323–5.
13. Dupont-Rouzeyrol M, Biron A, O’Connor O, Huguon E, Descloux E. Infectious Zika viral particles in breastmilk. Lancet 2016;387:1051.
14. Liuzzi G, Nicastri E, Puro V, Zumla A, Ippolito G. Zika virus in saliva—New challenges for prevention of human to human transmission. Eur J Intern Med 2016, May 11.
15. Musso D, Rocheb C, Nhana T, Robina E, Teissierb A, Lormeaub V. Detection of Zika virus in saliva. J Clin Virol 2015;68:53-5.
16. Lopes M, Miyji K, Infante V. Virus Zika. Rev Assoc Med Bras 2016;62:4-9.
17. Hajra A, Bandyopadhyay D, Hajra SK. Zika virus: a global threat to humanity: a comprehensive review and current developments. North Am J Med Sci 2016;8:123-8.
18. Salinas S, Foulongne V, Loustalot F, Fournier-Wirth C, Molès JP, Briant L et al. Le virus Zika. L’émergenced’une menace. Med Sci (Paris) 2016;32:378-86.
19. Sikka V, Kumar V, Popli R, Galwankar S, Kelkar D, Sawicki S et al. The Emergence of Zika virus as a global health security threat: a review and a consensus statement of the INDUSEM Joint Working Group (JWG). J Glob Infect Dis 2016;8:3-5.
20. Kutsuna S, Kato Y, Takasaki T, Moi ML, Kotaki A, Uemura H et al.Two cases of Zika fever imported from French Polynesia to Japan. Euro Surveill 2014;19:50-3.
21. Brasil P, Pereira J, Raja Gabaglia C, Damasceno L, Wakimoto M, Nogueira R et al. Zika virus infection in pregnant women in Rio de Janeiro - preliminary report. N Eng J Med 2016, Mar 4.
22. Mlakar J, Korva M, Tul N, Popovic M, Poljsak-Prijatelj M, Mraz J et al. Zika virus associated with microcephaly. N Engl J Med 2016;374:951-8.
23. Martines RB, Bhatnagar J, Keating MK, Silva-Flannery L, Muehlenbachs A, Gary J et al. Notes from the field: evidence of Zika virus infection in brain and placental tissues from two congenitally infected newborns and two fetal losses — Brazil, 2015. MMWR Morb Mortal Wkly Rep 2016;65:159-60.
24. Tang H, Hammack C, Ogden SC, Wen Z, Qian X, Li Y et al. Zika virus infects human cortical neural progenitors and attenuates their growth. Cell Stem Cell 2016;18:587-90.
25. Wu KY, Zuo GL, Li XF, Ye Q, D YQ, Huang XY et al. Vertical transmission of Zika virus targeting the radial glial cells affects cortex development of offspring mice. Cell Res 2016; 26:645-54.
26. Rasmussen S, Jamieson D, Honein M, Petersen L. Zika virus and birth defects — reviewing the evidence for causality. N Engl J Med 2016; 374:1981-7.
27. Saiz JC, Vásquez-Calvo A, Blázquez A, Merino-Ramos T, Escribano-Romero E, Martín Acebes MA. Zika virus: the latest newcomer. Front Microbiol 2016;7:496.
28. Sai-Yin Wong S, Wing-Shan Poon R, Cheuk-Ying Wong S. Zika virus infection—the next wave after dengue? J Formos Med Assoc2016;115:226-42.
29. Hamel R, Dejarnac O, Wichit S, Ekchariyawat P, Neyret A, Luplertlop N et al. Biology of Zika virus infection in human skin cells. J Virol 2015;89:8880-96.
30. Singh R, Dhama K, Malik Y, Ramakrishnan M, Karthik K, Tiwari R et al. Zika virus – Emergence, evolution, pathology, diagnosis and control: current global scenario and future perspectives – A comprehensive review. Vet Q. 2016;9:1-43.
Correspondencia:
 Mackarenna Norambuena Guamparito
Mackarenna Norambuena Guamparito
 [email protected]
[email protected]
 569 9822 7480
569 9822 7480
