Abstracts Publicaciones 2021
Quiénes somos
Instrucciones a autores
Responsabilidad autoría
Contacto
Portal Revistas U. de Chile
Uso de toxina botulínica tipo A en el manejo de dolor crónico refractario a tratamiento. Reporte de una serie de casos
Introduction: Botulinum toxin type A (BTA) has analgesic effect independent of its action in muscle tone, inhibiting the release of neurotransmitters (substance P-glutamate) and neuropeptides of nociceptors. Objective: To characterize infiltration procedures with Botox® in patients with chronic pain refractory to treatment. Method: Observational-cross-retrospective study. Infiltrations with botox procedures performed in Hospital Clínico Mutual de Seguridad, between 01.01.2014 and 30.04.2015 were analyzed. Medical record data were extracted. Information analyzed with Excel2013® using Chi-square test (p <0.05). Results: 31 patients treated, 83.9% male. Average age 51 years (SD ± 11.9yo). Diagnostics causes of pain: posttraumatic pain and myofascial syndrome (25.8%); complex regional pain syndrome (16.1%) and partial hand amputation (12.9%). Predominant type of pain: neuropathic pain (64.5%). Common procedures: median nerve blockade (21.2%) and infiltration of lumbar back trigger points (15.4%). 77.4% reported good pain control, crisis decreased 74.2% and 71% decreases opioid use. Return work was effective in 64.5% of patients. 93.6% satisfactorily tolerated the procedure, 9.7% showed fewer adverse effects. The subgroup neuropathic pain had significantly worse results regarding mixed pain subgroup (p <0.05). Discussion: In this study, the use of BTA in chronic pain proved to be a safe and effective procedure for the management of chronic musculoskeletal pain.
Rev Hosp Clin Univ Chile 2015; 26(2): 97-101.
Ana Luisa Miranda M., Roberto Alfaro C.
El dolor crónico es una de las causas más comunes para buscar atención médica, llegando a un 20 – 50% de las consultas vistas en servicios de Atención Primaria(1,2). Las opciones terapéuticas para su manejo generalmente se pueden dividir en seis categorías: farmacológicas, terapia física, terapia cognitiva, neuromodulación, intervencional y quirúrgico. Los resultados más óptimos para los pacientes a menudo resultan de la utilización de múltiples terapias por un equipo multidisciplinario coordinado(3). La utilización de modelos de cuidados colaborativos en la Atención Primaria mejorarían los resultados del manejo de dolor crónico(4,5). El uso de medicamentos no debería ser el foco único de tratamiento, sino utilizarse cuando es necesario en conjunción con otras modalidades de tratamiento para lograr los objetivos propuestos(8). Los pacientes con dolor crónico requieren de evaluación continua, educación y seguridad, además de ayuda en la modulación de las expectativas de respuesta al tratamiento. Las modalidades de tratamiento disponibles actualmente presentan en promedio una disminución del 30% del dolor(7). Aun así, una respuesta parcial del 30% puede ser clínicamente significativa y mejorar la calidad de vida del paciente(8). La utilidad de combinar agentes coadyuvantes y fármacos para el dolor es bien reconocida. Algunos coadyuvantes se utilizan para tratar los efectos secundarios asociados con los fármacos para el dolor, mientras que otros potencian la analgesia. El objetivo del tratamiento combinado es maximizar la analgesia y el alivio de la angustia. Cuando el dolor crónico se ha mantenido intratable a los fármacos reconocidos y bien documentados, la exploración e innovación pueden estar indicadas médicamente. La toxina botulínica tipo A (TBA) tiene efecto analgésico independiente de su acción en el tono muscular, inhibiendo la liberación de neurotransmisores (sustancia P-Glutamato) y neuropéptidos de nociceptores. Se ha postulado que puede ser eficaz en la reducción de las dosis de opioides necesarios para la analgesia en pacientes con neuralgia post herpética(9), neuralgia trigeminal y síndrome de dolor regional complejo tipo 1(10,11). Un requerimiento esencial para la utilización de TBA en el control del dolor es que el paciente debe tener dolor crónico secundario a un diagnóstico conocido o presumible, para el cual no hay un tratamiento definitivo y que éste no haya respondido exitosamente a diversas terapias conservadoras y no invasivas (12). El objetivo de este estudio es caracterizar los procedimientos de infiltración con TBA (Botox®) en pacientes con dolor crónico refractario a tratamiento.
MATERIAL Y MÉTODO
Se trata de un estudio retrospectivo, observacional y transversal. Se analizaron las infiltraciones músculo-esqueléticas realizadas con TBA (Botox®) en el policlínico de procedimientos del Hospital Clínico Mutual de Seguridad, entre el 1 de enero de 2014 y 30 de abril de 2015. La información referente a cada procedimiento se extrajo de la ficha clínica electrónica del recinto previamente mencionado. Los datos fueron analizados con Excel 2013® y se utilizó la prueba de Chi-Cuadrado (p<0.05) para evaluar significancia estadística entre variables.
RESULTADOS
En el periodo estudiado, el cual fueron 16 meses, un total de 31 personas fueron infiltradas con TBA debido a dolor de diversas causas. Un 83.9% fueron hombres. La edad promedio de los sujetos infiltrados fue de 51 años (DE ± 11.9 años).
Los principales diagnósticos que generaron la derivación para el procedimiento fueron dolor post traumático (25.8%), síndrome miofascial
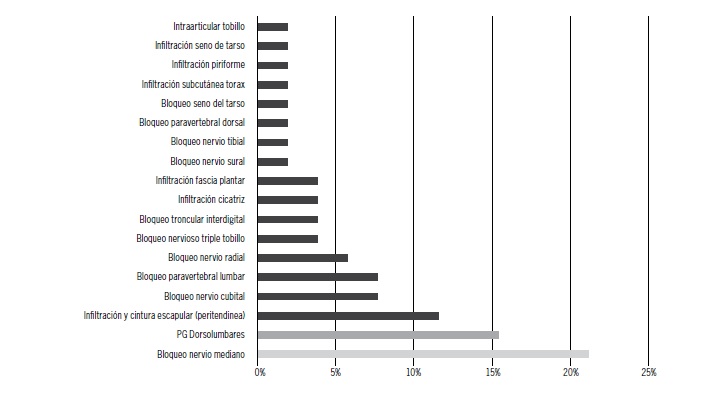
(25.8%), síndrome de dolor regional complejo (16.1%) y amputación parcial de mano (12.9%) (Figura 1). Respecto al tipo de dolor, el dolor neuropático fue el predominante entre los observados, abarcando un 64.5% (Figura 2). Los procedimientos más frecuentemente realizados fueron bloqueo de nervio mediano (21.2%) e infiltración de puntos gatillos dorso-lumbares (15.4%) (Figura 3).
Figura 1. Diagnósticos causantes de dolor.
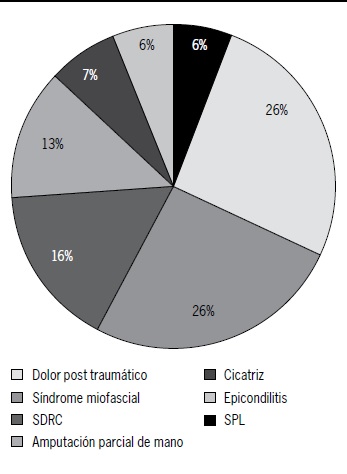
Figura 2. Distribución de los tipos de color
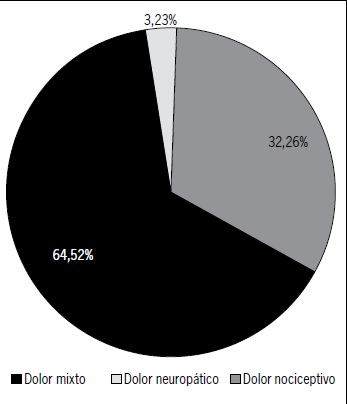
Figura 3. procedimientos realizados con toxina botulínica tipo A
La periodicidad de las infiltraciones fue cada 4 meses en primavera-verano y cada 3 meses en otoño- invierno. La dosis promedio de TBA utilizada fue de 115 UI (DE ± 59 UI). A través de preguntas cerradas se evaluaron los resultados a mediano y corto plazo post infiltración: 93.6% tolera satisfactoriamente el procedimiento, 9.7% evidenció efectos adversos menores como aumento de dolor durante los primeros días, 77.4% refiere buen control del dolor, 74.2% disminuye crisis de dolor y 71% reduce el uso de opioides. Respecto al retorno laboral, este fue efectivo en el 64.5% de los pacientes infiltrados. Al realizar un análisis por categorías, el subgrupo dolor neuropático presentó significativamente peores resultados respecto al subgrupo dolor mixto al comparar las variables control de dolor (p < 0,03), disminución de crisis de dolor (p < 0,01) y reducción de uso de opiodes (p < 0,01).
DISCUSIÓN
El dolor crónico es una enfermedad de gran incidencia actualmente. El escenario ideal requiere de un equipo interdisciplinario para su manejo, implicando el uso de múltiples herramientas terapéuticas. La TBA posee propiedades fármaco-cinéticas y fármaco-dinámicas que permiten utilizarla como tratamiento en el dolor crónico músculo-esquelético(13). El uso de TBA en Medicina Física y Rehabilitación ha implicado un aporte en el enfoque terapéutico de los pacientes con espasticidad, distonía y dolor, existiendo consenso de la comunidad médica en relación a la eficacia, seguridad y utilidad del uso de TBA en diversas patologías. En los casos de patología dolorosa músculo-esquelética ha permitido la reincorporación a la actividad y recuperar la calidad de vida en personas con dolor miofascial. Respecto al manejo del dolor de origen neuropático, constituye una herramienta muy útil cuando fallan los tratamientos de primera línea. Las reacciones adversas son mínimas en la mayoría de los pacientes tratados usando dosis terapéuticas y la técnica apropiada(14).
En este estudio, el uso de TBA en dolor crónico demostró ser un procedimiento bien tolerado, efectivo y seguro para el manejo de dolor músculo-esquelético crónico, lo que permitió controlar satisfactoriamente el dolor, disminuir las crisis de dolor y reducir el uso de opiodes en forma considerable. Además se consiguió el retorno laboral en más de la mitad de la muestra estudiada. Sin embargo, es importante acotar que los resultados satisfactorios son más evidentes en casos de dolor mixto, en comparación a dolor neuropático. Debido a la naturaleza de este estudio, es sustancial mencionar que faltan más investigaciones, con adecuados protocolos de selección diagnóstica y terapéutica que permitan comparabilidad y por ende, establecer recomendaciones más certeras.
REFERENCIAS
1. Elliott AM, Smith BH, Penny KI, Smith WC, Chambers WA. The epidemiology of chronic pain in the community. Lancet 1999;354:1248.
2. Gureje O, Von Korff M, Simon GE, Gater R. Persistent pain and wellbeing: a World Health Organization Study in Primary Care. JAMA 1998;280:147.
3. Kamper SJ, Apeldoorn AT, Chiarotto A, Smeets RJ, Ostelo RW, Guzman J et al. Multidisciplinary biopsychosocial rehabilitation for chronic low back pain: cochrane systematic review and metaanalysis. BMJ 2015;350:h444.
4. Dobscha SK, Corson K, Perrin NA, Hanson GC, Leibowitz RQ, Doak MN et al. Collaborative care for chronic pain in primary care: a cluster randomized trial. JAMA 2009;301:1242-52.
5. Kroenke K, Krebs EE, Wu J, Yu Z, Chumbler NR, Bair MJ et al. Telecare collaborative management of chronic pain in primary care: a randomized clinical trial. JAMA 2014;312:240-8.
6. Institute for Clinical Systems Improvement. Health care guideline: Assessment and management of chronic pain. Fourth edition November 2009. http://www.icsi.org/pain__hronic__assessment_and_management_
of_14399/pain__chronic__assessment_and_management_of__guideline_.html
(Accessed on December 09, 2010).
7. Turk DC, Wilson HD, Cahana A. Treatment of chronic noncancer pain. Lancet 2011;377:2226-35.
8. Farrar JT, Young JP Jr, LaMoreaux L, Werth JL, Poole RM. Clinical importance of changes in chronic pain intensity measured on an 11point
numerical pain rating scale. Pain 2001;94:149-58.
9. Xiao L, Mackey S, Hui H, Xong D, Zhang Q, Zhang D. Subcutaneous injection of botulinum toxin a is beneficial in postherpetic neuralgia. Pain Med 2010;11:1827-33.
10. Argoff CE. A focused review on the use of botulinum toxins for neuropathic pain. Clin J Pain 2002;18 Suppl 6:S177-81.
11. Sindrup SH, Jensen TS. Pharmacotherapy of trigeminal neuralgia. Clin J Pain. 2002;18:22-7.
12. Raj PP. Botulinum toxin therapy in pain management. Anesthesiol Clin North Am. 2003;21:715-31.
13. Rivera R. Botulinum toxin for the treatment of chronic pain. Review of the evidence. Rev Colomb Anestesiol 2014;42:205–13.
14. Cortés-Monroy C. Usos prácticos de la toxina botulínica en adultos en medicina física y rehabilitación. Rev Med Clin Condes 2014;25:225-36.
AGRADECIMIENTOS
Instituto de Rehabilitación, Hospital Clínico Mutual de Seguridad. Santiago, Chile.
Correspondencia:
 Dra. Ana Luisa Miranda Monsalve
Dra. Ana Luisa Miranda Monsalve
 Unidad Tratamiento del Dolor, HCUCH
Unidad Tratamiento del Dolor, HCUCH
 [email protected]
[email protected]
 562 2978 8040
562 2978 8040